Наследственность и гемофилия
Это заболевание встречается с частотой 1 случай на 50000 новорожденных, причем гемофилия А диагностируется чаще: 1 случай болезни на 10000 человек, а гемофилия В – реже: 1:30000-50000 жителей мужского пола. Наследуется гемофилия по рецессивному признаку, связанному с Х-хромосомой. В 70% случаев гемофилия характеризуется тяжелым течением, неуклонно прогрессирует и приводит к ранней инвалидизации больного. Самый известный больной гемофилией в России — это цесаревич Алексей, сын Александры Федоровны и царя Николая II. Как известно, заболевание досталось семье российского императора от бабушки его жены, королевы Виктории. На примере этой семьи часто изучают передачу недуга по генеалогической линии.
Гемофилия – это наследственное заболевание, связанное с дефектом плазменных факторов свертывания, характеризующееся нарушением свертываемости крови. Известна данная патология с древних времен: еще во II веке до нашей эры описывались случаи гибели мальчиков от непрекращающегося кровотечения, возникающего после процедуры обрезания. Термин «гемофилия» был предложен в 1828 году и происходит от греческих слов «haima» — кровь и «philia» — склонность, то есть, «склонность к кровотечениям».
Причиной гемофилии является мутация гена, контролирующего синтез того или иного фактора свертывания крови. В результате дефицита фактора не происходит образования нормального тромба, то есть развившееся кровотечение не останавливается в положенный срок.
В зависимости от того, какого из факторов свертывания не хватает в организме, выделяют 3 типа гемофилии.
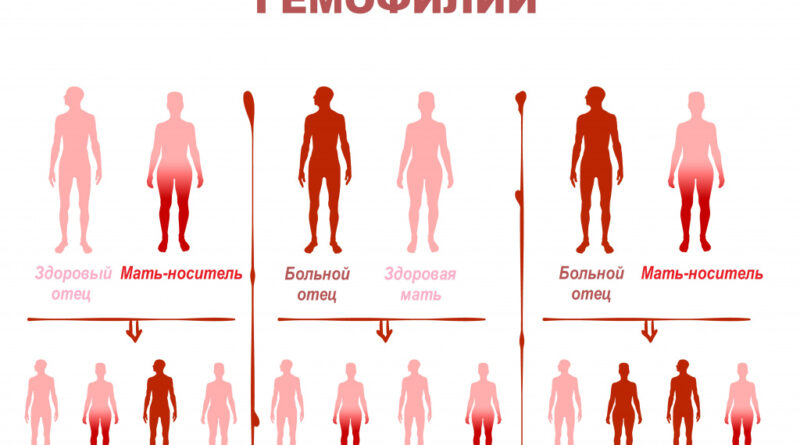
Наиболее часто – в 70-80 случаях заболевания из 100 – встречается гемофилия А, связанная с дефицитом плазменного фактора свертывания крови VIII (антигемофильного глобулина). Данная форма болезни наследуется по рецессивному типу. Поскольку ген ее связан с Х-хромосомой, он от больного передается всем его дочерям, которые болеть гемофилией не могут, но становятся носителями и по наследству передают патологию половине своих сыновей. Болеют данной формой гемофилии только мужчины. Исключение – развитие гемофилии А у девочки, чья мать является носителем болезни, а отец болен ею, при условии наследования от каждого из родителей по патологически измененной Х-хромосоме.
Реже – в 10-20% случаев – диагностируется гемофилия В, возникающая вследствие недостатка плазменного фактора свертывания IX (фактора Кристмаса, или плазменного компонента тромбопластина). Ген данной формы болезни также сцеплен с Х-хромосомой и наследуется по рецессивному типу. Клинически данная форма сходна с течением гемофилии А.
Крайне редко – всего лишь у 1-2 пациентов из 100 отмечается недостаток плазменного фактора свертывания XI (фактора Розенталя, или плазменного предшественника тромбопластина) – в этом случае болезнь называют гемофилией С. Данная форма гемофилии отличается от двух других, она не связана с половой хромосомой, а наследуется по аутосомному типу. Следовательно, ею страдают как мужчины, так и женщины.
Ведущим клиническим признаком данного заболевания является повышенная кровоточивость с самых первых дней жизни младенца. Это проявляется при всевозможных ушибах, порезах и иных вмешательствах. Появляются глубокие кровоизлияния и гематомы, длительные кровотечения при прорезывании и выпадении зубов.
В более взрослом возрасте больного также главным симптомом становятся спонтанные или же возникающие после травм обильные кровотечения или гемартрозы: кровоизлияния в крупные суставы. Сустав с гематомой увеличен в размерах, отечен, резко болезненый. Повторные гемартрозы вызывают воспалительные изменения в суставе вторичной природы, которые впоследствии приводят к контрактурам (ограничению объема пассивных движений) и анкилозам (полному обездвиживания сустава). Как правило, изменения затрагивают лишь крупные (коленные, локтевые, голеностопные) суставы, а мелкие (например, суставы кисти) поражаются гораздо реже. По мере прогрессирования заболевания количество пораженных суставов также увеличивается: в патологический процесс может быть вовлечено до 12 суставов одновременно. Зачастую это становится причиной ранней – в возрасте даже 15-20 лет – инвалидизации больного.
Гематомы могут возникать не только в области суставов . Нередки случаи субфасциальных, межмышечных и забрюшинных гематом. Объем крови, составляющей гематомы, может быть и сравнительно невелик – 0.5 л, а может достигать внушительных цифр – даже до 3 л.
Если гематома настолько велика, что сдавливает нерв или кровеносный сосуд, у пациента возникают интенсивные боли, признаки ишемии того или иного органа, в разной степени ограничение или полная утрата произвольных движений: парезы или параличи.
В тяжелых случаях болезни существует угроза развития опасных для жизни пациента желудочно-кишечных и/или почечных кровотечений. Первые проявляются рвотой с содержанием крови (так называемой, «рвотой кофейной гущей») и черным жидким калом. При почечном кровотечении пациент обратит внимание на красный цвет мочи.
Гемофилию лечит врач-гематолог. Главное направление лечения гемофилии — заместительная терапия, которая предусматривает регулярное введение в кровоток недостающего фактора свертывания. Доза препарата определяется индивидуально в зависимости от значений исходного уровня фактора в крови и массы тела пациента. Поскольку период полувыведения препарата равен 8-12 часам, вводить его следует 2-3 раза в сутки.
При начавшемся кровотечении больному назначают постельный режим и внутривенное введение свежезамороженной плазмы.
Больные должны находиться под динамическим наблюдением гематолога, травматолога, ортопеда, а также время от времени сдавать контрольные анализы крови: общий и биохимический.
Во многих странах мира, в частности, и в России, созданы специальные общества для больных гемофилией. Эти организации объединяют больных гемофилией, членов их семей, врачей-специалистов, ученых, изучающих данную патологию и просто лиц, желающих оказать какую-либо помощь больным гемофилией. Поэтому, если вы, ваш родственник или друг страдаете гемофилией, рекомендуем вам стать членом подобного общества: там вы наверняка обретете поддержку и помощь в борьбе с таким серьезным заболеванием.